2017年7月24日
オランダが広域医療連携システムを構築
遠隔医療と予防というこれからの医療を実現するためのシステムDtoD、PtoD
おはようございます。
本日はオランダによる遠隔医療システムの構築の記事です。日本のこれからの医療システムのモデルといえるものです。日本でもこのシステムを構築するための動きがすでに20年以上前から始まっていますが、なかなか前に進まないようです。
今回の記事は、今後の日本と世界の医療改革の基本路線であり、このような予防を中心にした遠隔医療システムを構築していくというのは、世界と時代の潮流です。本文中にオランダの遠隔医療システムの試みとして、EHR、HIE、PHRというものが出てきます。
これは、遠隔医療システムの基本である、DtoDとPtoDのことです。ドクターとドクター、患者とドクターとのやり取りのことです。遠隔医療といった場合、テレビ電話でお医者様が患者さんとやり取りするというものを思い浮かべがちですが、そういった場合、まず医師法の適用外である遠隔医療相談と、医師法が適用される遠隔診療があります。
遠隔医療相談は患者さんの話を聞いて、アドバイスをするにとどめるだけで、テレビ電話での会話です。遠隔診療は、具体的には聴診器を患者さんに充てて、それに紐づいたソフトから、専門医が総合病院から診察するというものです。
こうした試みは「広域医療連携システム」といって、クリニックと地域中核病院などを、患者情報の電子的やり取りで、同じ情報の共有をリアルタイムで行っていくものです。そのため、ウェアラブル端末やスマホ健診、遠隔診療デバイスなど具体的な医療行為や健診を行うだけでなく、患者データーを電子カルテ化して行うことが想定されています。
こうした内容は日本遠隔医療学会のホームページと、ホームページ中の「図説・日本の遠隔医療」の中に詳しく書かれていますので、ぜひご一読ください。
図説・日本の遠隔医療
http://jtta.umin.jp/pdf/telemedicine/telemedicine_in_japan_20131015-2_jp.pdf
日本遠隔医療学会
http://jtta.umin.jp/frame/j_01.html
オランダはデジタルの力で健康寿命を延ばす
BUSINESS INSIDER
May. 02, 2017
https://www.businessinsider.jp/post-33058

医療制度の充実などを背景に長寿国としての地位を築いてきた日本。しかし、近年では高齢化の勢いがすさまじく、社会保障費が高騰、将来的には、長寿を支える現在の社会制度基盤を維持できないおそれがある。安倍政権も健康寿命を延伸するためデジタルを活用することを目標に掲げているが、データ利用に関する法律や制度の未整備などが足かせとなり、進んでいない。
先進国において健康寿命の延伸は共通の課題だが、オランダはデジタルの力で国民の健康を維持し、健康的に老いていける国家プロジェクトを急ピッチで進めている。日本がデジタルヘルスケアの分野でグローバルリーダーの地位を確立するために、同国から学ぶべきことは何か。オランダの健康制度を実地調査した国際社会経済研究所の遊間和子氏に話を聞いた。
健康寿命は「固有能力+機能的能力」で決まる
—— 人の寿命はどのように延びてきたのでしょうか。今後、延びていくとしたら、どのような推移をたどっていくと予想していますか。
日本は世界でもトップレベルで平均寿命が長い国です。
厚生労働省によると、男性が80.79歳、女性が87.05歳。100歳以上の人は現在すでに6万人以上おり、国立社会保障・人口問題研究所の推計では、2050年までには50万人を超えると言われています。人の寿命はこれからも延び続ける可能性もあるでしょう。
平均寿命が伸びていく中で、近年は、長く生きるだけでなく、日常生活に支障をきたさない期間をできるだけ延ばしていこうという「健康寿命」の考え方が主流になってきています。
WHO(世界保健機構)では、「歩く」「見る」「話す」など、人間がもともと持つ「固有能力」は加齢に伴い低下していくとしていますが、一方で、メガネや車いすといった「支援機器」、また、エレベーターなどの「環境」によって、人の基本的な“機能”が補完されることで、人の「機能的能力」は上げることが可能である、としています。
最新のテクノロジーを活用することで、「固有能力」の低下をできるだけ抑え、「機能的能力」を引き上げられることができれば、その結果、健康寿命延伸に貢献できるのではないでしょうか。
健康寿命の延伸に注目が集まる背景には、高齢化による社会保障費の高騰をいかに抑えるか、といった要因に加え、不足する労働力の確保という事情もあります。「持続可能な社会の構築」が日本をはじめ、高齢化の進む先進国にとっては喫緊の課題なのです。
デジタルヘルスケアに注目する理由
—— 健康寿命の延伸について、日本がオランダに注目すべき理由は何でしょうか。
この分野において、日本はもちろん先進国です。日本は、もともと「予防」への取り組みが盛んなことが特徴。例えば、日本の企業は従業員に健康診断を受けさせる義務がありますが、健康診断をこれだけの規模でやっている国は他にありません。
一方で、病気の方だけでなく、健康な人々も含めた多くのヘルスケアデータがあるにもかかわらず、それを活かしきれていません。日本でデータの活用が進んでこなかった理由にはさまざまなものがあります。大きなところでは、ヘルスケア分野で利用できる個人識別可能なデジタルIDがなかったこと、データ利用のための法律や制度が整っていなかったことなどです。
電子政府システム、あるいは制度面の情報化の先進事例として、日本でよく紹介される国と言えば「エストニア」です。確かにエストニアでは国民IDが整備され、「X-Road」という分散型のデータ管理システムが稼働しています。ただし、エストニアは北欧諸国と同様、国の規模が比較的コンパクトで「トップダウン」で仕組みを変えられるという強みがあるのですが、そのようなスピード感を現在の日本に求めるのは少々無理があります。
日本の医療、介護、健康分野において、それぞれの組織の立場の違いを乗り越えるのはなかなか大変です。医療機関だけを見ても、国立、県立、市立、私立、大学病院……と実に多様です。また多くのステークホルダー(利害関係者)が存在するため、全体の仕組みを変えようとする場合、ステップは幾重にも積み上がります。
全員が納得して進んでいくには、やはりステークホルダー同士の議論、合意形成によって変えていくしかありません。その観点でみると、オランダが培ってきた制度改革のためのノウハウは日本にとって、とても役に立つものでしょう。
医師が「Fitbit」のデータにアクセス
—— オランダでは、健康寿命延伸のため、データをどのように活用しているのでしょうか。
オランダでは、ヘルスケア分野におけるデータの活用が次の3つのステップで進められています。
機関(組織)の中で専門家がデータを活用できる=EHR(Electronic Health Record)
機関と機関の間でデータを交換できる=HIE(Health information Exchange)
患者と専門家の間でデータを交換できる=PHR(Personal Health Record)
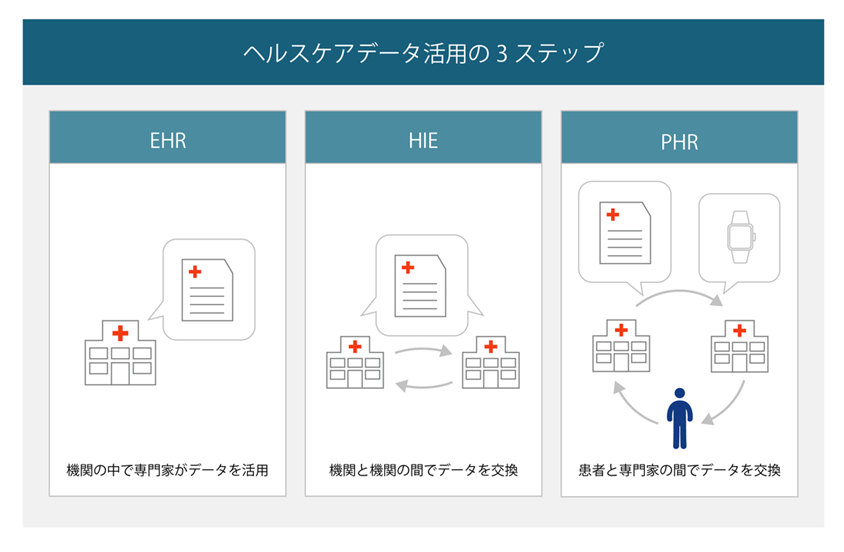
ヘルスケア分野におけるデータ活用の3ステップ(オランダ)
すでに、1と2のステップはほぼ完了しています。オランダ国内に蓄積されている「患者975万人」のデータが、事前同意を得た上で、かかりつけのホームドクター、総合病院/専門病院の医師、看護師、薬局の薬剤師らの間で共有されているのです。
(編集部注記: これは日本では広域医療連携システムといって、これからの遠隔医療の基本システムと同じものです。1と2はDtoD、ドクター・トゥ・ドクターといって、患者の直接来院するクリニックなどのドクター=主治医と総合病院などの専門医との間で、電子カルテや心電図などのデータを電子的にやり取りするというものです。ステップ3はPtoDといって、ペイシェント・トゥ・ドクター。患者とかかりつけの主治医、または専門医とのデータと診察のやり取りで、医師法が適用される遠隔医療と適用外の遠隔医療相談があります。主治医というのは、海外では現在家庭医と呼ばれ、専門医に対して、ジェネラルな地域と対応を求められる医師です。)
次は、ステップ3の浸透ですが、患者と専門家の間でのデータ交換を可能するPHRプラットフォームの導入が必要になります。これを推進するために、保健・福祉・スポーツ省VWS、国立医療ICT研究所Nictiz、患者連盟NPCFの3機関を中心に、民間健康保険会社、ヘルスケアプロバイダーなどのステークホルダーが参画する「MedMij(メッドマイ)プロジェクト」がスタートしています。

PHRの実証プロジェクトを実施しているNijkerk市の健康センター
これが実現すれば、かかりつけ医や病院などでバラバラに保管されてきた治療や投薬の情報を患者自身が簡単に閲覧できるだけでなく、本人から許可を得たうえで、「Fitbit」や「Apple Watch」など、コンシューマ向けのウェアラブルデバイスで収集したデータにも、医師など医療機関の専門家がアクセスできるようになります。
つまり、「患者」になる前の健康な国民のデータに専門家がアクセスできるということです。ここまで来れば、いよいよ病気の早期発見や、その一歩手前の病気になるリスクの診断や、その結果を踏まえた予防に具体的に取り組めるようになります。
本プロジェクトでは、PHRの技術仕様、プライバシー保護、相互運用性に加え、経済的な仕組みなど、ヘルスケア情報を持続的に交換できる環境整備が議論されています。その上で、MedMijの基準に準拠した形で、民間のICTベンダー各社がPHRプラットフォームの開発に取り組むことになります。
国(オランダ政府)は枠組みを提示するのみ。あとは民間にまかせることで、良い意味で競争が起こり、よりよい製品やサービスが生まれるという考えです。こうして生まれた複数のプラットフォームの中から、国民/患者が自分好みのサービスを選択できることが重要だという考えが普及しているのです。
—— ビジネスとしても大きなインパクトが見込めそうですね。
まさに。オランダ国内でPHRプラットフォームを開発するICTベンダーがこれまでターゲットとしてきた市場規模が、仮に慢性疾患患者の数だとした場合、これまでは「600万人」でした。それが健康な国民も対象となり得るとすれば、全国民の「1700万人」にまで拡大します。
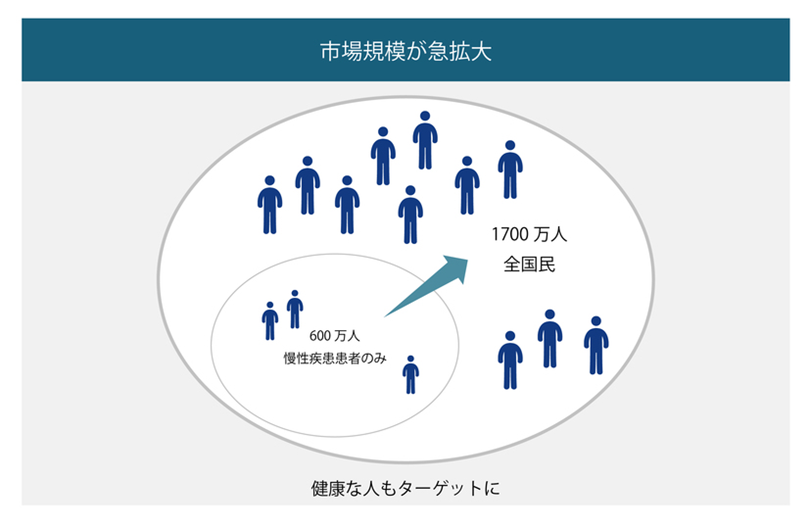
PHRプラットフォームを開発するICTベンダーにとっては商機(オランダ)
ウェアラブルデバイスを開発するテクノロジー企業にとっても商機と言えるでしょう。PHRが浸透し、ヘルスケア分野におけるデータ活用が進めば、個人の「セルフケア」に対する関心が高まるからです。健康を維持する一次予防、病気の早期発見/早期治療につなげる二次予防への取り組みは、医療費や介護費の適正化も期待できるでしょう。
「ビジネス輸出」を狙うオランダ政府
オランダにおいて、なぜ、このプロジェクトにここまでのスケール感が生まれているかというと、多種多様なステークホルダーの参画が大きな要因です。政府だけ、あるいはどこか一社、例えば、某ウェアラブルデバイスのメーカーが、自分たちだけでユーザーのデータを囲い込もうと構想したものだとしたら、実現は非常に難しかったでしょう。
(編集部注記: このデータ共有ネットワークは協働とかシェアという思想に基づいた、「エコシステム」というものです。詳しくは以下の記事をご覧ください)
「シェア」―〈共有〉からビジネスを生み出す新戦略
http://noteware.com/share.html
ヘルスケアに関わるデータを収集し、活用するには何より患者からの信頼が重要です。そういう観点からも、政府が企業を巻き込む形で進めている今のプロジェクトのあり方は、この分野に適していると言えます。
このプロジェクトの背景には、「オランダのヘルスケア企業のグローバル展開」というオランダ政府の狙いもあるでしょう。なぜなら、本プロジェクトのビジネスとしてのインパクトは、国内市場だけに留まらないからです。
PHRプラットフォーム開発のためのMedMij基準は、オランダ国内だけでしか通用しない独自基準ではなく、EUはもちろん、HL7 FHIRといった国際標準にも則したものになっています。つまり、国内でプロジェクトが成功すれば、そのノウハウをそのまま他国に輸出できるということです。
IoTの普及によるヘルスケアデバイスの進化、AI技術の高度化を背景に、ヘルスケアデータの活用は世界的なトレンドとなっています。オランダだけでなく世界各国がしのぎを削っています。日本がこの分野でグローバルリーダーとしての地位を確立するためには官民連携での取り組みは必須です。
日本政府への3つの提言
—— ヘルスケアデータの活用において、日本はオランダから何を学べるでしょうか。
主に政府への提言になりますが、3点あります。
ビジョンの策定と民間投資の基盤構築
ステークホルダー間の協議と合意形成
民間企業の投資の誘発
デジタルヘルスケアの分野においては、まずは政府が大きなビジョンを示し、法律の制定、ガイドラインやルール作成による基準を明らかにすることで、民間企業が投資できるような基盤を構築することです。
具体的には、オランダでは、EUのデータ保護規則の制定に伴い、同意取得やデータ・ポータビリティなどの個人情報の扱いに関する法律を整備しました。さらに、実は予防のキーパーソンとなる保険会社をしばる保険制度の改革なども迅速に進めています。その上で民間にまかせ、新たなイノベーションが起こりやすい状況を作り出しています。
2つ目は、ステークホルダー間の協議と合意形成を合理的に進めることです。日本は、「船頭多くして山を登る」ではないですが、関係者の思いがなかなか1つにならないところがあります。地域によっては患者のカルテが機関の間で共有されていなかったり、マイナンバーは医療目的では使わず、別途、「医療等ID」を整備することになっていたりと、デジタルヘルスを進める上でクリアしていかなければならない課題が山積みです。
オランダ政府は、国民および関係機関のデジタルヘルスに対する意識を啓蒙するイベントを開催したり、患者団体とPHRプラットフォーム構築のためのガイドラインを合同で作成したり、とにかく政府がヘルスケア関連組織、企業、国民を巻き込む形でプロジェクトが進んでいます。
様々なステークホルダーを巻き込んで議論を重ねるからこそ、結論が決まれば、そこからの動きが早く進みます。
そして3つ目は、民間企業の投資の促進です。政府は企業に対してデジタルヘルスケアの分野に参入することの経済的インパクトを明示すべきです。アイデアはあるが資金はないベンチャーなどの中小企業を支援したり、官民連携の社会的投資モデル「SIB(Social Impact Bond)」といった新しいスキームの活用も検討できるでしょう。
日本では、安倍政権がデジタルヘルスケアの分野に積極的なことから、次世代型の保健医療システムの構築に向けて前進しています。海外輸出も見据えた「実現」がこれからのカギですが、その意味でオランダから学べることは非常に多いでしょう。
編集部後記です。
記事には書かれていませんが、こうした医療連携システムの患者情報の共有には、暗号通過技術であるブロックチェーンが使われると弊社編集部は考えています。患者情報は、通院歴や病歴、生活習慣といった、個人情報の粋です。
エストニアがブロックチェーンを行政文書のやり取りに採用しているというのは有名で、この人口150万の小国が、あたらしい電子システムの再単純モデルになっているのだと思います。それは経済産業省の小委員会でも議論されています。
産業構造審議会 商務流通情報分科会 情報経済小委員会
分散戦略ワーキンググループ(第4回)
http://www.meti.go.jp/committee/sankoushin/shojo/johokeizai/bunsan_senryaku_wg/006_haifu.html
http://www.meti.go.jp/committee/sankoushin/shojo/johokeizai/bunsan_senryaku_wg/pdf/006_00_01.pdf
日本では中核の総合業病院とクリニックなどの広域医療連携システムの構築が急がれ、長崎の「あじさいネット」など、実際に運営が行われ、成果をあげているところもあります。こうした医療連携システムと、完全なオープンではない限定的な分散台帳システムであるコンソーシアム型ブロックチェーンに親和性があり、おそらくはブロックチェーンが電子カルテのやり取りに限定的に使われることは大いに考えられる試みです。
記事の後半にはステークホルダー(すなわち株主)の参加を促すことが欠かせないということが盛んに書かれていますが、要するに投資を促さなければだめだということです。国や地域の税金で賄うということもありますが、こうした新たな医療連携は「エコシステム」という協働消費の医療版の試みであり、価値基準の支払い方式や、保険業界とも大いに関係してきます。
医療業界のパラダイムシフトの開始
http://noteware.com/infra.html
「ヘルステック」企業が直面する法的規制
http://noteware.com/legal.html
「ゆっくり行こう、モバイル医療」
http://noteware.com/mobile.html
いずれにしろ、国内外でこうした新しい動きがあり、日本の行政文書や研究会にも無数に新しい動きを示唆する記録が盛んに発表されています。つまり、オランダの動きは特に新しいものではない、なるべくしてなった既定路線といえるものです。こうした大きなパラダイムシフトといえる潮流にのる、自社にとって適切な良い潮目を見つけて、うまく漕ぎ出すことが今後の医療業界の生き残りを占うものとなるでしょう。
少なくとも、その潮目を探すという作業を怠り、無視、または将来的な夢物語として、現実視していないようでは、間違いなく難破船の憂き目にあうことは想像に難くない未来といえるのです。